โรคกล้ามเนื้อหัวใจขาดเลือด เป็นโรคสำคัญที่ทำให้เกิดอัตราการเสียชีวิต ทำให้คุณภาพชีวิตถดถอยลงอย่างชัดเจน เสียค่ารักษาพยาบาลสูง แต่โรคนี้สามารถป้องกันได้และสามารถให้การรักษาจนมีคุณภาพชีวิตที่ดีได้เช่นกัน
สารบัญ
โรคกล้ามเนื้อหัวใจขาดเลือด คืออะไร?
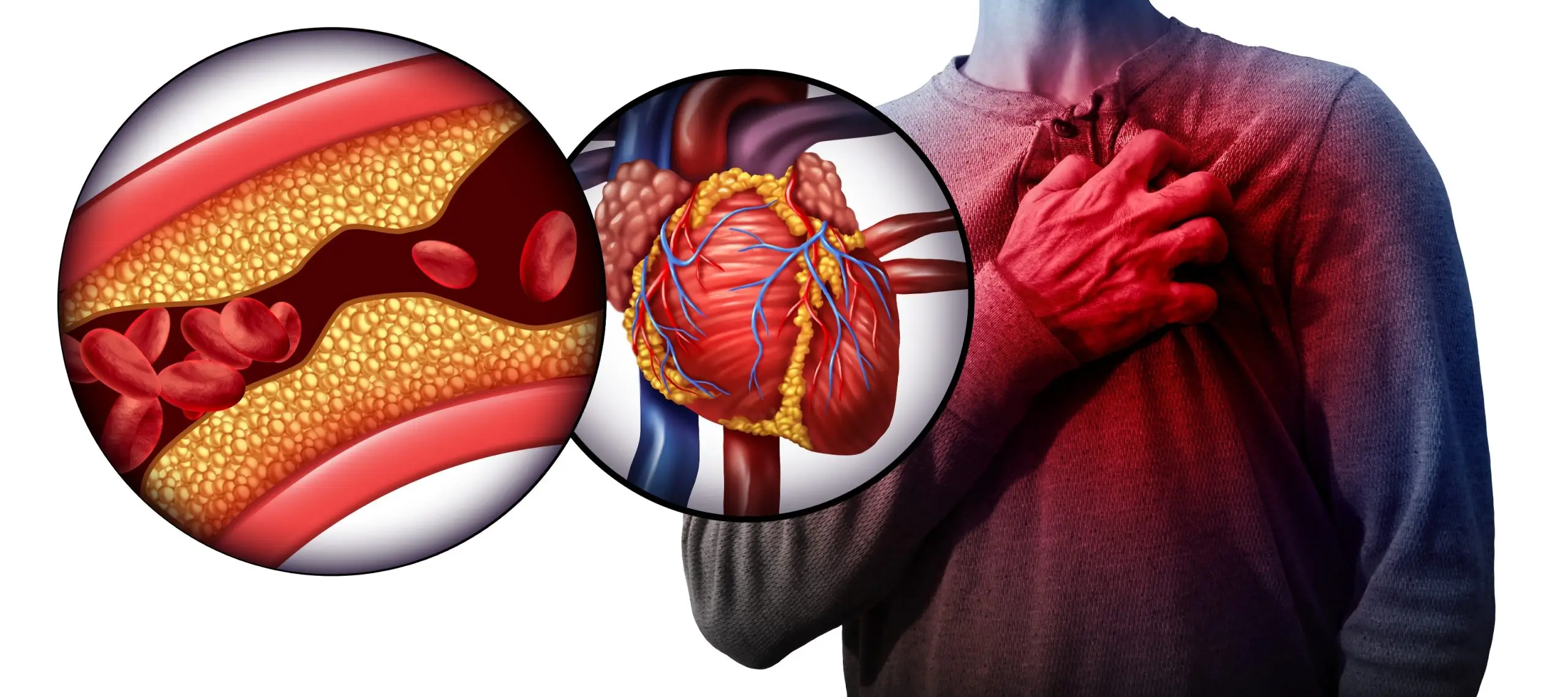
โรคกล้ามเนื้อหัวใจขาดเลือด เป็นโรคที่เกิดจากความไม่สมดุลกันของความต้องการใช้เลือด (Demand) ของกล้ามเนื้อหัวใจ ไม่ว่าจะเป็นภาวะปกติหรือภาวะที่ต้องทำงานหนัก ไม่สมดุลกับปริมาณเลือดที่ไปหล่อเลี้ยงกล้ามเนื้อ (Supply) ไม่ว่าจะเป็นหลอดเลือดตีบเฉียบพลัน หรือค่อยๆ ตีบแคบแบบเรื้อรัง
เมื่อเกิดความไม่สมดุลนี้ กล้ามเนื้อหัวใจบางส่วนจึงเกิดการขาดเลือด (Myocardial ischemia) หากไม่สามารถช่วยเหลือหรือแก้ไขปัจจัยเสี่ยงแห่งการขาดเลือดได้ กระทั่งเกิดการตายของกล้ามเนื้อหัวใจ (Myocardial infarction) และทำให้รูปทรงรูปร่างของหัวใจที่เป็นก้อนกล้ามเนื้อเกิดผิดรูปร่าง ทำงานบกพร่อง นำไปสู่ภาวะหัวใจล้มเหลวต่อไปในอนาคต
สาเหตุของโรคกล้ามเนื้อหัวใจขาดเลือด
สาเหตุของโรคหัวใจขาดเลือดแบ่งออกเป็น 2 ประการหลักๆ ได้แก่
1. เลือดไปเลี้ยงหัวใจลดลง
เนื่องจากหัวใจเป็นอวัยวะที่ต้องการเลือดไปเลี้ยงปริมาณมาก และร่างกายมีระบบประสาทและระบบหลอดเลือดที่สำรองเลือด คอยจัดสรรเลือดให้ไปที่กล้ามเนื้อหัวใจก่อนอวัยวะอื่น
ดังนั้น เลือดที่ไปเลี้ยงหัวใจลดลงจะเกิดจากหลอดเลือดหัวใจตีบแคบลง สาเหตุหลักของการเกิดหลอดเลือดหัวใจตีบแคบลงคือ มีไขมันอุดตันหลอดเลือด (Atherosclerotic plaque)
ปัจจัยที่จะทำให้เกิดคือ เบาหวาน ความดันโลหิตสูง ไขมันในเลือดสูง อายุมาก ขาดการออกกำลังกาย
การปรับลดปัจจัยเสี่ยงต่างๆ ข้างล่างนี้จะทำให้อัตราการเกิดโรคหัวใจและอัตราการเสียชีวิตจากโรคหัวใจลดลงได้มาก
- ระดับไขมันในเลือดที่สูง โดยเฉพาะไขมัน LDL (Low density lipoprotein) เป็นปัจจัยเสี่ยงหลัก แต่ไม่ใช่เพียงแค่นั้น ทางการแพทย์ยังพบว่าการอักเสบและการเปลี่ยนแปลงต่อหลอดเลือดหัวใจจากโรคเบาหวาน ความดันโลหิตสูง ก็เป็นปัจจัยร่วมสำคัญ โดยปัจจัยต่างๆ นี้สามารถก่อโรคได้โดยไม่ขึ้นต่อกัน และหากมีปัจจัยเสี่ยงต่างๆ เหล่านี้พร้อมกัน โอกาสเกิดโรคหัวใจขาดเลือดจะยิ่งสูงขึ้น และความรุนแรงของโรคมากขึ้นด้วย
- ปัจจัยทางพันธุกรรม ปัจจุบันมีการศึกษามากขึ้นเกี่ยวกับยีนและสารพันธุกรรมที่ควบคุมกระบวนการเมตาบอลิซึมของไขมัน LDL ที่ส่งผลมากในการเกิดโรค
- โรคอื่นๆ ของหลอดเลือดแดง ทำให้เกิดโรคหัวใจได้เช่นกัน แต่พบน้อยมาก เช่น หลอดเลือดแดงอักเสบจากภูมิคุ้มกันตัวเอง (Coronary artery vasculitis) โรคหลอดเลือดแดงหดเกร็ง (coronary spasm)
2. กล้ามเนื้อหัวใจต้องการเลือดไปเลี้ยงมากขึ้น
โดยปกติ ร่างกายจะจัดสรรเลือดไปเลี้ยงหัวใจให้พอเพียงต่อการใช้งานดังกล่าว แต่จะมีความผิดปกติหลายอย่างที่ทำให้กล้ามเนื้อหัวใจต้องทำงานมากและเลือดที่มาเลี้ยงไม่พอได้ เช่น
- ภาวะกล้ามเนื้อหัวใจหนาตัวแบบปฐมภูมิ (Hypertrophic cardiomyopathy)
- โรคที่มีการหนาตัวของกล้ามเนื้อหัวใจจากสารอื่นที่เข้าไปฝังตัว เช่น ธาตุเหล็กจากโรค Hemochromatosis
โดยรวมแล้ว สาเหตุจากข้อสองเรื่องกล้ามเนื้อหัวใจที่ขยายขนาดนี้ พบน้อยกว่าหลอดเลือดหัวใจตีบแคบ
สาเหตุหลักที่พบบ่อยที่สุด ที่ทำให้เกิดกล้ามเนื้อหัวใจขาดเลือดคือ หลอดเลือดหัวใจตีบจากภาวะอักเสบและไขมันในหลอดเลือดหัวใจ
สิ่งที่พบคือไขมัน LDL จะจับกับเซลล์ต้านการอักเสบในร่างกาย ฝังตัวในผนังหลอดเลือดแดงโคโรนารีที่ไปเลี้ยงหัวใจ
เมื่อมีการฝังตัวของสิ่งแปลกปลอม ร่างกายจะต่อต้านโดยเกิดการอักเสบและมีเกล็ดเลือดมาเกาะตัว หากไม่ได้รับการแก้ไขปัจจัยเสื่ยงเรื่องไขมันในเลือดสูง การอักเสบหลอดเลือด และการใช้ยาต้านเกล็ดเลือด การสะสมของไขมันจะมากขึ้น
การสะสมของไขมันที่มากขึ้นนี้ หากค่อยๆ เพิ่มช้าๆ หลอดเลือดจะตีบแคบทีละน้อย ร่างกายมีการปรับตัว อาการที่แสดงออกจึงเรื้อรัง เรียกว่า Chronic stable angina
แต่หากก้อนไขมันก้อนเกล็ดเลือดนี้เกิดปริแตกและหลุดไปอุดตันทันที อาการจะเฉียบพลัน เรียกว่า Acute coronary syndrome เป็นที่มาของทั้งสองอาการที่พบในโรคหัวใจขาดเลือดที่มีการรักษาและการพยากรณ์โรคที่แตกต่างกันออกไป
อาการของกล้ามเนื้อหัวใจขาดเลือด
อาการของโรคหัวใจแบ่งตามพยาธิกำเนิดและความเฉียบพลันได้สองอย่างคือ อาการเรื้อรัง (Chronic stable angina) และอาการเฉียบพลัน (Acute coronary syndrome)
มีรายละเอียดอาการดังนี้
อาการหลอดเลือดหัวใจตีบและกล้ามเนื้อหัวใจขาดเลือดเรื้อรัง
ลักษณะอาการคือ มีการเจ็บแน่นหน้าอกเวลาออกแรง เวลารับประทานอาหาร มีอาการครั้งละประมาณ 15-20 นาที เมื่อพักแล้วหายเองได้ หรืออาจเป็นอาการจากผลแทรกซ้อนของกล้ามเนื้อหัวใจที่ขาดเลือดมาอย่างยาวนานและมีบางส่วนตายไป
อาการทั้งหลายด้านล่างนี้เป็นอาการที่บ่งชี้ภาวะหัวใจล้มเหลว อันเป็นผลข้างเคียงแทรกซ้อนจากหัวใจขาดเลือดเรื้อรัง
- เหนื่อยเวลาทำงาน
- ไม่สามารถทำกิจกรรมต่างๆ ได้ดีเหมือนเดิม
- มีอาการขาบวมร่วมกับนอนราบไม่ได้
- หัวใจเต้นผิดจังหวะ
การตรวจหาภาวะนี้ นอกจากซักประวัติและการตรวจร่างกายแล้ว การตรวจคลื่นเสียงสะท้อนหัวใจ (Echocardiogram) เพื่อตรวจการเคลื่อนไหวผนังหัวใจและการบีบคลายตัวของหัวใจจะช่วยวินิจฉัย
หากมีอาการเจ็บหน้าอกที่ไม่ชัดเจน จะมีการตรวจโดยการเดินสายพานเพื่อตรวจอาการขาดเลือดขณะออกแรง ในปัจจุบันมีข้อมูลการใช้เอกซเรย์คอมพิวเตอร์หลอดเลือดหัวใจมาช่วยวินิจฉัยและแบ่งกลุ่มผู้ป่วยตามความเสี่ยงแบบต่างๆ เพื่อรักษาได้แม่นยำและได้รับประโยชน์สูงสุด
หลอดเลือดหัวใจตีบเฉียบพลัน
อาการจะเกิดขึ้นทันที เกิดได้ทั้งขณะออกแรงและขณะพัก มีอาการเจ็บแน่นขึ้นมาทันที รุนแรง ร่วมกับอาการเหงื่อออกใจสั่น
- บางรายจะมีอาการปวดร้าวไปที่แขนไม่ว่าข้างซ้ายหรือข้างขวา หรือมีอาการปวดร้าวไปที่กรามได้ อาการมักจะเป็นนานมากกว่า 15 นาที
- รายที่อาการรุนแรงมากอาจมีอาการหมดสติ อาจมีหัวใจหยุดเต้น จนถึงเสียชีวิตทันทีจากหัวใจเต้าผิดจังหวะได้
- ในผู้ที่ที่อายุมากหรือเป็นโรคเบาหวาน อาการเจ้บแน่นหน้าอกจะไม่ชัดเจน อาจจะมีอาการจุกแน่นคล้ายโรคกระเพาะอาหารได้ ดังนั้นในผู้ป่วยที่มีโอกาสเสี่ยงเกิดโรคหลอดเลือดหัวใจตีบเฉียบพลัน จะต้องคิดถึงโรคนี้เอาไว้เสมอ
การตรวจวินิจฉัยโรคกล้ามเนื้อหัวใจขาดเลือด
การตรวจเพื่อแยกโรคหัวใจขาดเลือดเฉียบพลันนี้ประกอบด้วยการตรวจเลือดเพื่อหาร่องรอยการบาดเจ็บของกล้ามเนื้อหัวใจที่มีความไวมากในการวินิจฉัย (High sensitivity troponin) และการตรวจคลื่นไฟฟ้าหัวใจ
ส่วนการตรวจคลื่นเสียงสะท้อนจะทำเมื่ออาการไม่รีบด่วนและไม่ชัดเจน เมื่อคิดถึงภาวะเฉียบพลันนี้ การตรวจที่ถือเป็นมาตรฐานและใช้ในการรักษาด้วยคือ การฉีดสีหลอดเลือดหัวใจ (Coronary Angiography)
การรักษาโรคกล้ามเนื้อหัวใจขาดเลือด
ปัจจุบัน การรักษาโรคหลอดเลือดหัวใจตีบและหัวใจขาดเลือดพัฒนาไปมาก และครอบคลุมทั่วทุกพื้นที่ของประเทศไทย
การรักษาจะแบ่งออกเป็นหลอดเลือดตีบเฉียบพลัน แบบเรื้อรัง และการรักษาเพื่อป้องกันการเกิดโรคดังนี้
1. การรักษาโรคหลอดเลือดหัวใจตีบเฉียบพลัน
ปัจจุบันถือว่าการรักษาโดยการแก้ไขจุดตีบเป็นการรักษามาตรฐาน โดยการรักษาจะมีประโยชน์สูงสุดหากผู้ป่วยพบแพทย์ได้เร็ว
หากระยะเวลาที่ตีบตันนานเกินไป ความเสียหายต่อกล้ามเนื้อหัวใจจะมากขึ้นและแก้ไขยากมากขึ้น โอกาสเกิดผลแทรกซ้อนและอัตราการเสียชีวิตจะยิ่งสูงขึ้น
การรักษาหลอดเลือดหัวใจตีบเฉียบพลัน มีดังนี้
- การใส่สายสวนเพื่อฉีดสี ถ่างขยายหลอดเลือดด้วยบอลลูนและขดลวดค้ำยัน (Coronary angiography and percutaneous coronary intervention) เป็นการรักษาที่ดีที่สุด สามารถเห็นรอยโรคและแก้ไขได้ทันที ความเสี่ยงอันตรายจากการรักษาต่ำมาก
- การผ่าตัดเพื่อเปลี่ยนและบายพาสหลอดเลือดหัวใจ (Coronary artery bypass graft) แพทย์มักแนะนำให้ทำ หากได้ใส่สายสวนฉีดสีแล้วพบว่าหลอดเลือดหัวใจตีบมากกว่าจะทำหัตถการทางสายสวนต่อไปได้ หรือล้มเหลวจากการทำหัตถการผ่านทางหลอดเลือด
- การให้ยาสลายลิ่มเลือด การรักษานี้มีข้อบ่งใช้ค่อนข้างจำกัด คือ จะให้ยาเมื่อไม่สามารถไปทำการใส่สายสวนหลอดเลือดได้ทัน เป็นกล้ามเนื้อหัวใจตายเฉียบพลันชนิด ST Elevation Myocardial Infarction เท่านั้น และระยะเวลาที่เกิดการตีบตันอยู่ภายในเวลา 3-12 ชั่วโมง ระยะเวลาที่นานออกไปจะมีโอกาสประสบความสำเร็จลดลง และโอกาสเลือดออกมากขึ้น ยาที่ใช้คือ Streptokinase, Alteplase, Tenecteplase
2. การรักษาโรคหลอดเลือดหัวใจตีบและกล้ามเนื้อหัวใจตายเรื้อรัง
เป็นการรักษาเพื่อลดความเสี่ยงการเกิดโรคหลอดเลือดตีบซ้ำ และการรักษาเพื่อลดผลข้างเคียงแทรกซ้อนจากโรค ประกอบด้วยการใช้ยาและการปรับพฤติกรรม มีรายละเอียดดังนี้
- การใช้ยา เนื่องจากมีการตีบแคบและเสียหายของหลอดเลือดแล้ว การรักษาใช้ยาควบคุมไปตลอดมีหลักฐานว่าเกิดประโยชน์อย่างชัดเจน ผู้ป่วยจะได้รับการปรับยาจนถึงขนาดสูงสุดของการรักษาสำหรับยาแต่ละตัว และมีการเฝ้าระวังผลข้างเคียงจากการใช้ยา เนื่องจากเป็นการใช้ยาหลายชนิดในระยะยาว เช่น ยาต้านเกล็ดเลือด แอสไพริน ยาลดไขมันเพื่อลดความเสี่ยงการเกิดหลอดเลือดตีบตันในอนาคต ยาลดความดันบางชนิด ได้แก่ Beta blocker, Renin-angiotensin-aldosterone blockade เพื่อยับยั้งฮอร์โมนที่มาจะทำให้การทำงานของหัวใจบกพร่องต่อเนื่องไป
- การปรับพฤติกรรม ประกอบด้วยการลดน้ำหนักให้อยู่ในเกณฑ์เหมาะสม การลดอาหารเค็มและเครื่องปรุง ลดไขมันสัตว์และไขมันอิ่มตัว เพิ่มการรับประทานอาหารเส้นใย ถั่ว และผักมากขึ้น ออกกำลังกายอย่างน้อยสัปดาห์ละไม่ต่ำกว่า 150 นาที ด้วยวิธีออกกำลังกายด้วยความแรงปานกลาง เลิกสูบบุหรี่
- เข้ารับการติดตามเพื่อเฝ้าระวังหลอดเลือดตีบเพิ่มเติม และประเมินการพื้นที่ของกล้ามเนื้อหัวใจ เพื่อคัดเลือกคนที่เหมาะสมไปทำการแก้ไขจุดตีบด้วยวิธีการใส่สายสวนหลอดเลือดหรือการผ่าตัดบายพาสหลอดเลือด (วิธีนี้ไม่ได้ทำทุกคน แต่ทำเฉพาะคนที่มีความเสี่ยงสูงและยังมีอาการเจ็บหน้าอกอย่างต่อเนื่อง)
3. การป้องกันการเกิดโรคหลอดเลือดหัวใจ
หากมีอาการแล้วให้รักษาตามแบบเรื้อรังหรือเฉียบพลันตามอาการที่เกิด ในขณะที่ยังไม่มีหลอดเลือดตีบ แต่มีโอกาสเสี่ยงสูง เช่น มีประวัติคนในครอบครัวเสียชีวิตจากโรคกล้ามเนื้อหัวใจขาดเลือด มีโรคเรื้อรัง ให้ทำการป้องกันก่อนหลอดเลือดตีบ ด้วยวิธีเหล่านี้
- เลิกสูบบุหรี่
- ควบคุมโรคเรื้อรังเดิมให้ดี
- ควบคุมอาหาร ออกกำลังกาย
- ฉีดวัคซีนไข้หวัดใหญ่เป็นประจำทุกปี
การป้องกันและรักษาโรคกล้ามเนื้อหัวใจขาดเลือด จะช่วยลดอัตราการเสียชีวิตและความสูญเสียอื่นๆ ได้อีกมาก แต่ต้องใส่ใจและรักษาอย่างสม่ำเสมอ การมีความเข้าใจที่ถูกต้องจึงมีความสำคัญมาก
เขียนบทความโดย นพ. ชาคริต หริมพานิช